Le Crisi Psicogene non Epilettiche (Psychogenic Nonepileptic Seizures, PNES) sono attacchi disabilitanti e inquietanti che assomigliano molto ad una crisi epilettica. Le persone possono presentare attacchi con contrazioni di una parte del corpo o attacchi in cui essi semplicemente “perdono conoscenza” spesso per un tempo molto lungo. Rappresentano uno dei più comuni sintomi funzionali/dissociativi visti in neurologia. Le Crisi Psicogene non Epilettiche in letteratura sono anche chiamate “attacchi dissociativi”, “attacchi non epilettici”, “crisi dissociative”, “crisi psicogene” e “crisi/attacchi funzionali”.
Diversamente dall’epilessia, gli attacchi dissociativi non sono dovuti ad un’attività elettrica anormale nel cervello o ad un’altra malattia neurologica. Essi sono dovuti ad un problema transitorio di funzionamento del sistema nervoso, come avviene durante uno stato di trance. Sono attacchi potenzialmente del tutto trattabili, anche se non sempre così facilmente.
Purtroppo sono una problematica abbastanza comune. Un’alta percentuale delle persone condotte in ospedale con il sospetto di una grave epilessia hanno in realtà attacchi di tipo dissociativo. Alcuni pazienti con crisi dissociative possono ricevere, ad un certo punto della loro storia clinica, la diagnosi scorretta di “epilessia” e potrebbero anche trovarsi ad assumere famaci antiepilettici.
Quali sono le caratteristiche tipiche?
Esistono diversi tipi di PNES. Alcune persone sperimentano diversi tipi di attacchi.
- Il tipo più comune è simile alle convulsioni epilettiche (convulsioni cloniche toniche generalizzate). Questi comportano ovvi movimenti di braccia, gambe, testa e tronco, nonché perdita di coscienza e caduta sul pavimento.
- Alcune persone perdono il controllo della vescica, si mordono la lingua o si feriscono. Altri PNES comportano irrigidimenti o tremori meno evidenti.
- Nel terzo tipo comune di PNES, le persone rimangono bloccate, in una situazione di freezing. Potrebbero non muoversi affatto o spostarsi solo leggermente. Questi attacchi assomigliano a “sequestri parziali complessi” epilettici.
La maggior parte delle persone appare incosciente, sebbene possa mostrare segni di essere in grado di reagire al proprio ambiente in una certa misura (come rivolgersi al linguaggio, fare gesti o altri movimenti con un certo scopo). Alcuni potrebbero essere in grado di parlare mentre hanno un attacco e seguire i comandi. Alcuni PNES possono avere una durata molto breve di pochi secondi, mentre altri possono essere molto lunghi, a volte durano per ore alla volta.
Esistono sintomi e/o segni che, se presenti, sono in grado di confermare la diagnosi di PNES?
Recentemente, l’INTERNATIONAL LEAGUE AGAINST EPILEPSY ha proposto un sistema diagnostico “a scalini”, con diverse indagini ed aspetti clinici richiesti per i vari livelli di certezza diagnostica. Tuttavia, non esistono procedure standardizzate per la diagnosi di PNES nella pratica clinica. Inoltre, sono scarsi i dati sull’occorrenza di patologie psichiatriche in persone con PNES, sugli aspetti etici connessi alla diagnosi e sulla strategia terapeutica ottimale, psicologica e/o farmacologica.
Per formulare una diagnosi di PNES è necessario che il medico sia comunque un esperto nella diagnosi dell’epilessia, dal momento che l’epilessia è essa stessa un’entità variabile. Le due condizioni possono sembrare molto simili, anche ad osservatori esperti quali il personale paramedico, gli infermieri o addirittura i medici ospedalieri.
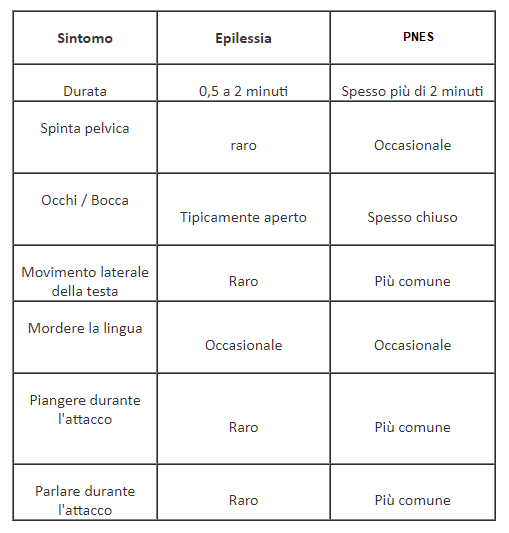
Ci sono comunque sottili differenze tra attacchi non epilettici e attacchi epilettici . Questi non sono sempre presenti in tutti gli attacchi e alcune persone possono manifestare alcuni sintomi di attacchi epilettici anche se i loro attacchi epilettici sono PNES. Le principali differenze sono:
Come accadono?
Le PNES rappresentano un problema complesso. Si sviluppano per differenti motivi da una persona all’altra. Spesso i sintomi sono accompagnati da sentimenti di frustrazione, preoccupazione e depressione, ma non sono questi la causa del problema. Si riconoscono varie e differenti situazioni nell’ambito delle quali gli attacchi dissociativi possono comparire:
- In modo casuale – Uno degli aspetti più confondenti di questi attacchi è che essi spesso si sviluppano improvvisamente, senza alcun preavviso;
- A riposo, in assenza di distrazioni – Gli attacchi dissociativi e gli stati di “trance” ad essi correlati hanno più probabilità di svilupparsi quando ti stai riposando senza fare nulla di particolare, per esempio a letto o sul divano. Se sei distratto o ti stati concentrando su qualcos’altro, è difficile che la sensazione di “trance” prenda il sopravvento;
- Associati a iperventilazione – In alcune persone, questi attacchi possono svilupparsi in presenza di un respiro corto e rapido detto “iperventilazione”. Altri sintomi fisici che si potrebbero provare durante un attacco sono dati da vampate di calore, senso di costrizione toracica e formicolio alle mani. Talvolta questi sintomi compaiono nell’ambito di un vero e proprio “attacco di panico”;
- Associati a depersonalizzazione/derealizzazione – Questi termini descrivono sintomi dissociativi che alcune persone possono provare durante le loro crisi dissociative. Si tratta generalmente della sensazione inquietante che le cose che stanno intorno non siano “reali”, che il proprio corpo non sia “connesso”, o che tutto sia lontano e strano.
Perché accadono? Coscienza ed “Erlebnis”.
Muovendo dall’ impostazione fenomenologica, si ribadisce che ogni esperienza vissuta (Erlebnis), anche la più patologica, come potrebbero essere il delirio o l’allucinazione, è dotata di un’intrinseca carica intenzionale. Questa carica intenzionale contiene in sé la possibilità di rapporto di quel-soggetto-lì, che sta vivendo quell’esperienza-lì, con il (con-quel) mondo, con (quell’) l’altro, con se-stesso. Dove c’è intenzionalità, là vi è anche coscienza, poiché l’intenzionalità è, di fatto, il tratto vitale di unione tra la coscienza e il mondo.
Detto ciò, appare evidente come tali crisi possano essere concretamente collegate ad esperienze di vita “patologiche”, non coerenti con le proprie ambizioni e motivazioni o in qualche modo queste, intrinsecamente orientate ad una scarsa capacità di adattamento della persona nella sua quotidianità. Ciò comporta un’ulteriore difficoltà: il fatto che i sintomi delle PNES siano prevalentemente fisici per la maggior parte delle persone, cosa che può rendere molto difficile per loro capire che i loro attacchi non hanno una causa fisica identificabile come l’epilessia .
Ad esempio, è stato dimostrato che i pazienti con PNES hanno meno probabilità rispetto ai pazienti con epilessia di vedere i fattori psicologici come rilevanti per i loro sintomi e più probabilità di negare di aver sofferto di stress vitale. I pazienti con PNES hanno anche maggiori probabilità di segnalare un locus esterno di controllo per i loro attacchi, il che significa che avevano maggiori probabilità di vedere i loro attacchi come imprevedibili e diretti da qualcosa al di fuori del proprio controllo.
In ogni caso, gli studi scientifici sono ancora insufficienti per delineare un quadro diagnostico ed eziopatogenico abbastanza coerente. Gli esperti sottolineano l’indicazione alla psicoterapia, presupponendo la presa in cura da parte dello psicoterapeuta ed auspicando un’assistenza multidisciplinare. Gli stessi, inoltre, concordano sull’astensione da trattamenti farmacologici mirati verso le PNES in bambini, adolescenti, adulti o anziani fino a che non siano prodotti dati a sostegno di una documentata efficacia terapeutica. Il trattamento farmacologico può risultare opportuno se volto a curare eventuali disturbi psichiatrici in comorbidità.
Conferenza Nazionale di consenso sulle crisi Psicogene non Epilettiche (PNES). 2017.